#18 « Je suis contre les médicaments ! »
Les traitements non médicamenteux
#18.1 Les traitements cognitivo-comportementaux
Les thérapies cognitives et comportementales (Fig. 92) visent à traiter les symptômes d’une maladie par des exercices pratiques qui sont destinés à modifier des « distorsions cognitives », c’est-à-dire des représentations mentales inadéquates et, par là, de modifier le comportement du sujet. Par exemple, chez un sujet intolérant à un phénomène stressant banal, le traitement cognitivo-comportemental peut l’aider à mieux gérer ce stress, sans ambitionner de traiter la cause originelle de l’intolérance au stress, comme le fait la psychanalyse.
Les thérapies cognitivo-comportementales sont utilisées en psychiatrie, mais aussi dans les douleurs chroniques et les céphalées.
Il en existe plusieurs variétés, dont les traitements de relaxation (sophrologie, respiratoire de Jacobson, training autogène de Schultz…), de gestion du stress, de biofeedback ou d’(auto)hypnose ont fait l’objet d’études dans la migraine et se sont montrés utiles, mais surtout lorsqu’ils sont associés au traitement médicamenteux (dans Fernandez-de-las-Peñas et al., 2012).

Par exemple, dans une étude de 232 migraineux, le traitement préventif par bèta-bloquant (- 5 jours de migraine/mois) était supérieur au traitement cognitivo-comportemental (- 4 jours/mois) dont l’effet ne dépassait pas celui du placebo. C’est dans le groupe de patients traités par la combinaison du bèta-bloquant et du traitement comportemental que le bénéfice thérapeutique était le plus grand (- 6,5 jours de migraine/mois) (Holroyd et al., 2010). Dans une autre étude récente comparant la méditation en pleine conscience à la simple information des sujets (voy. supra, # 13.1), il n’y avait pas de différence entre les deux groupes dans la diminution du nombre mensuel de jours de migraine, mais les migraineux utilisant la méditation ont rapporté une qualité de vie améliorée, une invalidité diminuée, un meilleur moral et une moindre sensibilité à la douleur (Wells et al., 2021).
Le biofeedback (Fig. 92) couple l’enregistrement d’un paramètre biologique qui sert de repère à une technique de relaxation (Juprelle et Schoenen, 1990). Il peut s’agir de l’enregistrement de l’activité des muscles péricrâniens par électromyographie (biofeedback EMG), de la température digitale par une sonde thermique (biofeedback thermique) ou de l’activité du cerveau par électroencéphalographie (neurofeedback). Le biofeedback EMG est surtout utile dans les céphalées de tension (voy. supra, # 7) et le biofeedback de température digitale serait très efficace chez les enfants migraineux, mais il n’y a pas de grandes études.
Le neurofeedback de la variation contingente négative (VCN), un potentiel évoqué cérébral dit cognitif (Maertens de Noordhout et al., 1986), s’est avéré bénéfique chez des migraineux comme traitement préventif, mais il n’y a pas d’essais contre placebo et il ne peut pas encore être pratiqué par le patient à son domicile. Dans un avenir proche, grâce aux avancées technologiques, des systèmes d’enregistrement miniaturisés et portables permettront des études plus étendues du neurofeedback qui, en théorie, est une approche thérapeutique intéressante au vu des particularités fonctionnelles cérébrales intercritiques du migraineux (voy. supra, # 11).
De façon générale, les traitements non médicamenteux qui ont fait la preuve de leur efficacité doivent être privilégiés chez les enfants en raison des effets secondaires possibles de la plupart des médicaments.
#18.2. Autres traitements non médicamenteux
Trois séances hebdomadaires d’exercice physique aérobie (Fig. 92) réduisent la fréquence de migraines de 30 % en moyenne dans une étude allemande, d’où l’intérêt de préconiser une activité physique soutenue dans les conseils hygiéno-diététiques (voy. supra, # 13.2) (Varkey et al., 2011).
L’acupuncture s’est montrée utile comme traitement préventif antimigraineux dans certaines études, mais le gain thérapeutique par rapport au placebo n’a pas dépassé un jour de migraine par mois. Dans d’autres essais cliniques, l’acupuncture n’était pas supérieure au placebo. Son apport dans la migraine est donc tout au plus marginal (Linde et al., 2016).
Les traitements de médecine physique comme les massages, la thérapie manuelle ou l’ostéopathie n’ont pas fait la preuve de leur efficacité dans la migraine non compliquée. Ils peuvent aider des patients qui souffrent, en plus de la migraine, de céphalées de tension (voy. infra, # 13.8), de contractures musculaires ou de fibromyalgie (Fernandez-de-las-Peñas et Cuadrado, 2016).
L’homéopathie est moins efficace que le placebo dans la prévention des crises migraineuses ; plusieurs études randomisées l’ont démontré (Whitmarsh et al., 1997).
Différentes diètes ont été testées chez les migraineux sans résultats généralisables. Les régimes d’exclusion d’un aliment ne sont utiles que lorsqu’une allergie précise à un composant alimentaire a été démontrée. La seule diète qui a fait la preuve de son efficacité dans une étude scientifique est le régime cétogène (sans sucres), mais il a été étudié sur une courte durée de quelques mois seulement et est notoirement très difficile à respecter sur de longues périodes (Di Lorenzo et al., 2019 ; Gross et al., 2019).
# bref. D’autres traitements médicamenteux qui ont fait la preuve de leur efficacité sont rares. L’acupuncture est utile chez certains patients de même que la kinésithérapie ou le régime cétogène. L’exercice physique soutenu a un effet favorable sur la prévention des crises.
#18.3 Les traitements de neurostimulation
La neurostimulation consiste à appliquer des courants électriques ou électromagnétiques sur certaines parties du système nerveux, soit par des stimulateurs posés sur la peau (non invasifs), soit par des stimulateurs implantés chirurgicalement en profondeur (invasifs) (Fig. 93). Les techniques de neurostimulation invasive sont réservées à des patients très invalidés et rebelles aux traitements classiques. Elles sont surtout utilisées dans les formes chroniques d’algies vasculaires de la face (cluster headache, voy. supra, # 7) où elles peuvent soulager des patients désespérés. La neurostimulation sous-occipitale percutanée a été étudiée dans la migraine chronique avec des résultats mitigés, mais des études supplémentaires avec des stimulateurs de nouvelle génération sont en cours (Ambrosini et Schoenen, 2016).
La neurostimulation non invasive peut en principe être utilisée chez tout sujet céphalalgique, car elle n’a pas d’effets secondaires, excepté la sensation produite par le courant à l’endroit de la stimulation. Elle peut dès lors être un traitement de 1er palier, s’il n’y avait le prix assez élevé des appareils, qui ne sont pas remboursés par la sécurité sociale et dont l’efficacité reste partielle (Fig. 94) (Schoenen et al., 2016).

Les stimulateurs de nerf périphérique ont été le mieux étudiés dans la migraine, à la fois comme traitement de crise et comme traitement préventif.
Leur efficacité n’est pas supérieure aux traitements médicamenteux (voy. supra, ## 13.3 et 13.4) auxquels il peut toutefois être utile de les associer pour renforcer l’effet thérapeutique, car ils n’induisent pas d’effets indésirables supplémentaires.
En Belgique, seul le stimulateur Cefaly® est actuellement accessible comme traitement aigu (Chou et al., 2019) et préventif (Schoenen et al., 2013) , mais d’autres stimulateurs pourraient bientôt arriver sur le marché, notamment des stimulateurs transcutanés du nerf vague (Schoenen et Ambrosini, 2020).
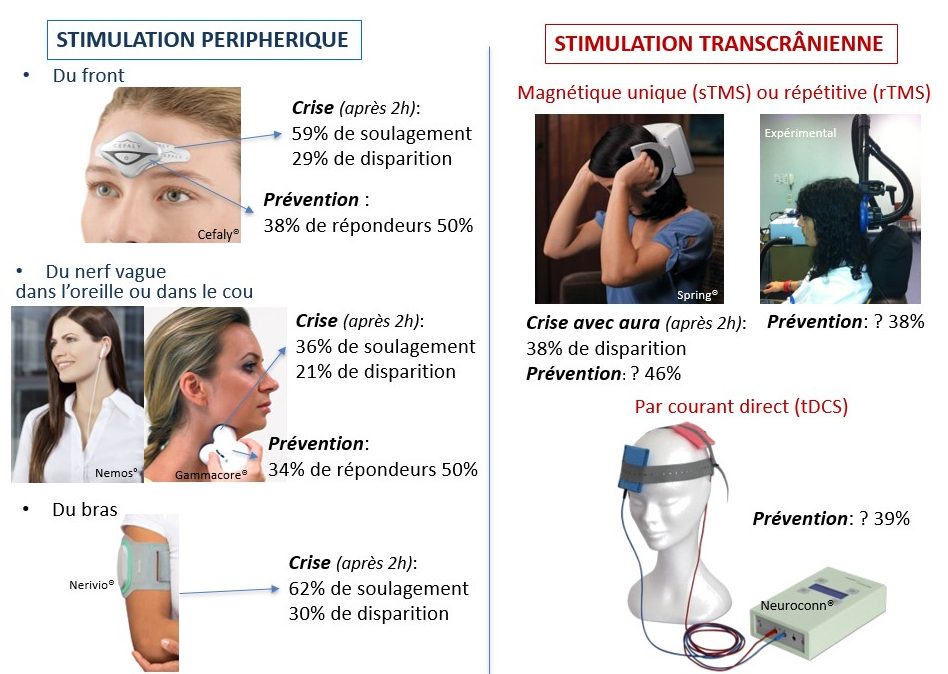
La stimulation transcrânienne nécessite des appareillages plus complexes, mais présente l’avantage de pouvoir influencer directement le cerveau sous-jacent dans le but de corriger son fonctionnement particulier dû à la migraine (voy. supra, # 11). Elle utilise des stimulateurs magnétiques ou électriques, dont ceux qui délivrent des stimulations magnétiques répétées ne sont pas transportables.
Des études supplémentaires contre placebo sont nécessaires pour prouver l’efficacité de ces techniques prometteuses et pour déterminer la place qu’elles pourraient un jour occuper dans l’arsenal thérapeutique antimigraineux (Vigano et al., 2013).

